Dettagli
- Definizione
- Epidemiologia
- Eziologia e patogenesi
- Sintomi e EO
- Diagnosi
- Stadiazione
- Terapia
- Immagine 01
- Immagine 02
- Immagine 03
- Immagine 04
- Immagine 05
07.11 – [07.03 – Carcinoma basocellulare e spinocellulare] Carcinoma Basocellulare
Definizione
- Il carcinoma a cellule basali (BCC, basalioma) è un carcinoma maligno della cute, che origina dai cheratinociti epidermici, a crescita lenta e localmente invasivo.
- I sottotipi clinici includono: nodulare (il più comune), superficiale (il secondo più comune), morfeiforme, infiltrativo, micronodulare e basosquamoso, che variano nella loro aggressività e probabilità di recidiva.
- È il tumore cutaneo più comune, in particolare tra le persone bianche, con un’incidenza crescente nelle donne più giovani. Si verifica tipicamente sulle zone fotoesposte, in particolare su testa e collo, e meno comunemente sul tronco.
- I fattori di rischio per il BCC includono: esposizione solare e ai raggi UV, età avanzata, fototipo chiaro, storia familiare e personale per tumori cutanei, immunosoppressione e precedente radioterapia sulla zona interessata.
Epidemiologia
- Il basalioma è diffuso principalmente nelle popolazioni bianche (ascendenza nordeuropea), con maggiore incidenza alle latitudini equatoriali rispetto alle latitudini polari. È tipico degli anziani ed è più frequente negli uomini.
Eziologia e patogenesi
- Il BCC ha patogenesi multifattoriale. L’esposizione alle radiazioni ultraviolette (UV) sembra esserne la causa principale, ma la relazione con i tempi, il tipo e la quantità di esposizione non è ancora chiara; si è notato però che un’intensa esposizione in età infantile è correlata allo sviluppo di BCC in età adulta; inoltre, si è visto che l’esposizione al sole intensa e intermittente (per esempio, l’esposizione professionale o le scottature infantili) risulta essere associata a un rischio maggiore rispetto a un’uguale quantità di radiazioni presa tramite un’esposizione continua. Tra le altre cause ambientali troviamo: esposizione cronica all’arsenico inorganico, esposizione a radiazioni ionizzanti, immunosoppressione (trapiantati d’organo o HIV), terapia con PUVA (psoraleni+UVA).
- Oltre ai fattori ambientali, vi sono anche dei meccanismi genetici che sottendono allo sviluppo dei BCC. Infatti, tra le sindromi genetiche associate allo sviluppo dei basaliomi troviamo:
- la sindrome del carcinoma basocellulare nevoide (noto anche come sindrome del nevo basocellulare o sindrome di Gorlin), un disordine autosomico dominante caratterizzato da carcinomi basocellulari multipli, fossette palmoplantari, cheratocisti odontogeniche, costole bifide, fronte bombata e difetti del sistema nervoso centrale;
- la sindrome di Rombo, un disordine autosomico dominante caratterizzato da basaliomi multipli, atrofodermia vermiculata, milia, ipotricosi, tricoepitelioma e vasodilatazione periferica;
- sindrome di Bazex-Dupre-Christol (nota anche come sindrome di Bazex), una malattia x-linked dominante caratterizzata da carcinoma delle cellule basali, atrofodermia follicolare, ipotricosi e anidrosi localizzata;
- sindrome multipla ereditaria infundibolocistica, con eredità di tipo autosomico, caratterizzato da numerosi carcinomi a cellule basali infundibulocistici, tipicamente situati sul viso.
- Dal punto di vista patogenetico, lo sviluppo dei basaliomi sembra essere legato alle radiazioni ultraviolette, che causano danni al DNA e alterazioni del sistema immunitario, con la conseguente formazione della neoplasia a partire dalle cellule progenitrici cheratinocitarie dell’epidermide interfollicolare e dell’infundibolo superiore. Tra le vie genetiche coinvolte troviamo l’attivazione inappropriata della via di segnalazione hedgehog (Hh), mutata in quasi tutti i basaliomi: le proteine Hh secrete normalmente legano la proteina oncosoppressore patched homologue 1 (PTCH1); la perdita di funzione di tale proteina porta all’attivazione continua dei geni bersaglio tramite la proteina Smoothened (SMO), una proteina transmembrana coinvolta nella trasduzione del segnale Hedgehog, che può quindi attivare i fattori di trascrizione GLI ed attivare il ciclo cellulare. Una parte minore dei basaliomi mostra mutazioni loss-of-function di SUFU, che è un regolatore negativo del percorso Hh. Altre alterazioni nel percorso HH includono mutazioni gain-of-function in SHH, SMO e GLI.
- Anche mutazioni specifiche dell’oncosoppressore p53, sempre indotte dai raggi UV, sembrano essere frequenti nello sviluppo del carcinoma delle cellule basali.
- Ulteriori geni oncosoppressori e proto-oncogeni implicati nella patogenesi del BCC, includono:
- proto-oncogene RAS;
- altri geni come MYCN, PPP6C, PTPN14, STK19 e LATS1;
- mutazioni somatiche all’interno delle sequenze regolatrici dei geni della trascrittasi inversa della telomerasi (TERT) e della biosintesi della diftamide 3 (DPH3).
Sintomi e EO
- Il BCC si presenta solitamente come una papula Rosacea teleangectasica, ad espansione lenta ed indolore, con possibilità di sanguinamento, in sedi fotoesposte, come testa, collo, viso, dorso o estremità superiori. Altri siti tipici includono: aree di precedente trattamento con radioterapia, aree cronicamente soggette a traumi o dermatiti, aree di cute contenenti protesi.
- Il tipo nodulare (il più comune, 50%-80% dei carcinomi basocellulari) è caratterizzato da una papula o un nodulo ben definito e indolore, che compare nelle zone fotoesposte (viso e collo); tipicamente ha un aspetto perlaceo, con un colorito che varia dal rosato al nero/blu (se produce melanina) ed è solcato da teleangectasie visibili; nelle lesioni più grandi può essere presente un’ulcerazione (in questo caso viene denominato “ulcus rodens”).
- Il tipo superficiale (il secondo più comune, 10%-30% dei carcinomi basocellulari) è caratterizzato da una placca sottile ben definita, più frequentemente su tronco o estremità. Può presentare una desquamazione centrale e raramente appare con pigmentazione marrone, nera o blu (se produce melanina); è clinicamente meno aggressivo.
- Il tipo morfeiforme (noto anche come carcinoma basocellulare sclerosante o sclerodermiforme, meno del 10% dei carcinomi basocellulari) è caratterizzato da una lesione piatta o leggermente sollevata, simile ad una cicatrice, biancastra o gialla, localizzata solitamente su viso e collo. È associato a tassi più elevati di recidiva ed invasione perineurale rispetto agli altri sottotipi.
- Il tipo infiltrativo è lo stadio finale dei precedenti sottotipi ed è caratterizzato da una placca poco definita, tipicamente bianca, gialla o rosa pallido; può essere piatto o presentare una leggera depressione al centro; è clinicamente molto variabile, in quanto può presentare sanguinamento, ulcerazioni e formazione di croste.
- Il carcinoma basocellulare gigante (diametro ≥ 5 cm) rappresenta lo 0,5%-1% di tutti i carcinomi a cellule basali. Solitamente ha un decorso aggressivo e una prognosi sfavorevole a causa dell’alto rischio di metastasi e recidive.
- Rispetto al basalioma sporadico, nella sindrome di Gorlin il BCC cutaneo può iniziare a comparire dalla pubertà. Le sedi tipiche sono le stesse (viso, tronco e arti) e anche la clinica è sovrapponibile. Avendo un substrato genetico alle spalle, questi soggetti sono più propensi a sviluppare BCC, per cui bisogna fare attenzione, in particolare nei soggetti con fototipo 1, ad eventuali esposizioni a raggi UV e a radioterapia. Un’altra caratteristica tipica è il pitting discheratosico palmare e plantare (≥ 2).
- Tra le altre varianti meno comuni troviamo:
- micronodulare, che si presenta come una piccola macula eritematosa;
- basosquamoso, variante con clinica intermedia tra il basalioma e il carcinoma squamocellulare;
- fibroepitelioma, caratterizzato da una placca peduncolata ben definita, di colore rosato.
- Tra i siti meno frequenti, troviamo: ascelle, seni, area perianale, genitali, palmi delle mani e piante dei piedi.
Diagnosi
- Il sospetto diagnostico di BCC si pone davanti ad una clinica tipica in adulti anziani (>50 anni), caratterizzata dalla presenza di una papula perlacea ben definita, un nodulo pigmentato o una placca eritematosa, presenti tipicamente nelle zone fotoesposte. Un’accuratezza diagnostica maggiore si ha tramite l’uso del dermatoscopio.
- La diagnosi di carcinoma basocellulare viene poi confermata dall’esame istopatologico effettuato su biopsia escissionale o incisionale, facendo attenzione ad individuare il giusto sottotipo istologico, che può influenzare trattamento e prognosi.
- Nel caso in cui vi fosse coinvolgimento osseo, dei tessuti molli profondi o un’invasione perineurale, sarebbe necessario considerare una tomografia computerizzata (CT) con contrasto per la valutazione del coinvolgimento osseo o una risonanza magnetica con contrasto per la valutazione della malattia perineurale.
- Nel corso degli anni sono stati sviluppati nuovi metodi diagnostici non invasivi, come la microscopia confocale o la tomografia a coerenza ottica, che possono aiutare nella diagnosi del carcinoma basocellulare.
- Una volta diagnosticato il BCC, è importante eseguire un esame obiettivo completo di tutta la cute, per l’identificazione di ulteriori lesioni cancerose o precancerose.
Stadiazione
- La stadiazione più usata per il basalioma è quella dell’American Joint Committee on Cancer (AJCC), che è valida per tutti i carcinomi cutanei non melanocitari della testa e del collo (tranne il carcinoma a cellule di Merkel).
- La dimensione del tumore primario (T) si valuta nel seguente modo:
- TX: il tumore primario non può essere valutato;
- Tis: carcinoma in situ;
- T1: tumore ≤ 2 cm;
- T2: tumore tra 2 e 4 cm;
- T3: tumore > 4 cm o presenza di erosione ossea minore, invasione perineurale o invasione profonda; l’invasione perineurale è definita con la presenza di cellule tumorali all’interno della guaina nervosa di un nervo che si trova più in profondità del derma o che misura ≥ 0,1 mm in calibro; si parla invece di invasione profonda in presenza di cellule tumorali oltre l’adipe sottocutaneo o dopo 6 mm dallo strato granulare dell’epidermide normale adiacente alla base del tumore;
- T4: tumore con invasione diretta o perineurale della base cranica o dello scheletro assiale (T4a se invasione ossea corticale; T4b se invasione della base cranica).
- I linfonodi regionali (N) si valutano in base al grado di coinvolgimento:
- NX: i linfonodi regionali non valutabili;
- N0: assenza di metastasi nei linfonodi regionali;
- N1: metastasi in un singolo linfonodo, di dimensione massima non superiore a 3 cm;
- N2: metastasi in un singolo linfonodo, di dimensione massima superiore a 3 cm ma non superiore a 6 cm, oppure metastasi in più linfonodi, nessuna di dimensione massima superiore a 6 cm;
- N3: metastasi in un linfonodo, di dimensione massima superiore a 6 cm.
- Le metastasi a distanza (M) vengono classificate in:
- M0: assenza di metastasi a distanza;
- M1: presenza di metastasi a distanza.
- La AJCC ha elaborato anche una stadiazione TNM specifica per i basaliomi palpebrali. In questo caso, le dimensioni del tumore primario (T) si valutano in questo modo:
- TX: il tumore primario non può essere valutato;
- T0: nessuna evidenza di tumore primario;
- Tis: carcinoma in situ;
- T1: tumore ≤ 10 mm nella dimensione maggiore (T1a se il tumore non invade la placca tarsale o il margine palpebrale; T1b se il tumore invade la placca tarsale o il margine palpebrale; T1c se il tumore coinvolge tutto lo spessore della palpebra);
- T2: tumore > 10 mm e ≤ 20 mm nella dimensione maggiore (i criteri A, B, C si applicano come nel caso precedente);
- T3: tumore > 20 mm e ≤ 30 mm nella dimensione maggiore (i criteri A, B, C si applicano come nel caso precedente);
- T4: tumore palpebrale che invade le strutture oculari, orbitali o facciali adiacenti (T4a se il tumore invade le strutture oculari o intraorbitali; T4b se il tumore invade le pareti ossee dell’orbita, si estende ai seni paranasali, invade il condotto nasolacrimale o, in ultima ipotesi, l’encefalo.
- Il coinvolgimento linfonodale regionali (N) si classifica come indicato di seguito:
- NX: i linfonodi regionali non possono essere valutati;
- N0: nessuna evidenza di coinvolgimento linfonodale;
- N1: metastasi in un singolo linfonodo regionale omolaterale, ≤ 3 cm nella dimensione maggiore (N1a se il sospetto è basato sulla valutazione clinica o sui risultati dell’imaging; N1b se le metastasi nel singolo linfonodo omolaterale sono state diagnosticate tramite biopsia del linfonodo);
- N2: metastasi in un singolo linfonodo omolaterale, > 3 cm nella dimensione massima, o presenza di metastasi in linfonodi bilaterali o controlaterali (i criteri A e B si applicano come nel precedente caso).
- Le metastasi a distanza (M) si valutano con:
- M0: nessuna metastasi a distanza;
- M1: metastasi a distanza.
- È importante notare come i carcinomi cutanei (sia a cellule squamose che basali) che si verificano al di fuori della testa e del collo non rientrano nel sistema di stadiazione AJCC.
Terapia
- La terapia del carcinoma basocellulare si imposta in base al grado tumorale e alle condizioni generali del paziente, senza tralasciare comunque le preferenze dell’assistito. La chirurgia rimane il trattamento di scelta, ove possibile. In particolare, per il BCC primario ad alto rischio o in caso di recidiva, la chirurgia micrografica di Mohs è il trattamento d’elezione; invece, nel carcinoma basocellulare a basso rischio o quelli ad alto rischio situati sul viso, si raccomanda l’escissione chirurgica standard con margini chirurgici di 4 mm e valutazione post-operatoria. Qualora i margini di resezione risultassero interessati dal tumore, bisognerebbe o reintervenire ampliando i margini chirurgici, o usare la chirurgia di Mohs o utilizzare la radioterapia adiuvante.
- Per i pazienti con BCC a basso rischio che non possono (a causa di comorbidità o controindicazioni) o che non vogliono sottoporsi ad un intervento chirurgico, vi sono diverse opzioni terapeutiche disponibili, con tassi di guarigione comunque inferiori rispetto alla chirurgia tradizionale:
- curettage ed elettrocoagulazione;
- radioterapia;
- imiquimod topico;
- 5-fluorouracile (5-FU) topico;
- terapia fotodinamica (PDT) con acido 5-aminolevulinico (ALA) o metil aminolevulinato (MAL).
- Tra le terapie proposte precedentemente, l’imiquimod topico sembra avere la maggior percentuale di successo nel trattamento del BCC superficiale, anche superiore al 5 fluorouracile topico o alla terapia fotodinamica. La PDT, meno efficace dell’imiquimod topico, risulta avere un risultato cosmetico maggiore, ma è associata a tassi di recidiva più alti. La radioterapia adiuvante può essere utilizzata anche se vi è un esteso coinvolgimento nervoso o perineurale.
- Per i pazienti con carcinoma basocellulare avanzato, come il BCC primario ad alto rischio con margini positivi, le opzioni terapeutiche includono la ri-escissione chirurgica, ove possibile, o la radioterapia adiuvante. In caso di metastasi linfonodali o a distanza, si preferisce utilizzare gli inibitori del pathway hedgehog, come vismodegib (Erivedge) o sonidegib (Odomzo).
- Per i pazienti con la sindrome del carcinoma basocellulare nevoide (sindrome di Gorlin) e presenza di BCC in numero elevato, il sonidegib o il vismodegib sono considerate opzioni terapeutiche valide.
- È importante, dopo il trattamento risolutivo, impostare un adeguato follow-up ogni 6-12 mesi per i primi 5 anni a causa dell’aumentato rischio di sviluppare un secondo carcinoma basocellulare.
- Tra i trattamenti con efficacia limitata troviamo: crioterapia, trattamento laser, brachiterapia elettronica di superficie. La terapia palliativa, invece, deve essere impostata in quei pazienti anziani con bassa aspettativa di vita e scarse condizioni di salute.
Immagine 01
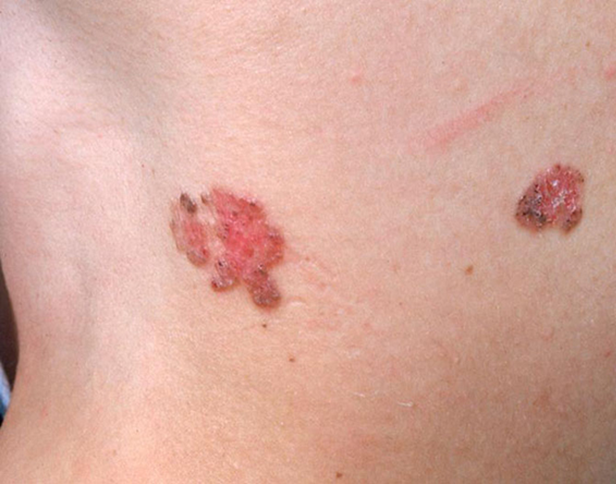
Immagine 01. Due basaliomi superficiali pigmentati, che si presentano come placche eritematose lievemente desquamanti: da notare la deposizione tipicamente periferica del pigmento, che alla dermatoscopia si definisce “a foglia d’acero”.
Immagine 02
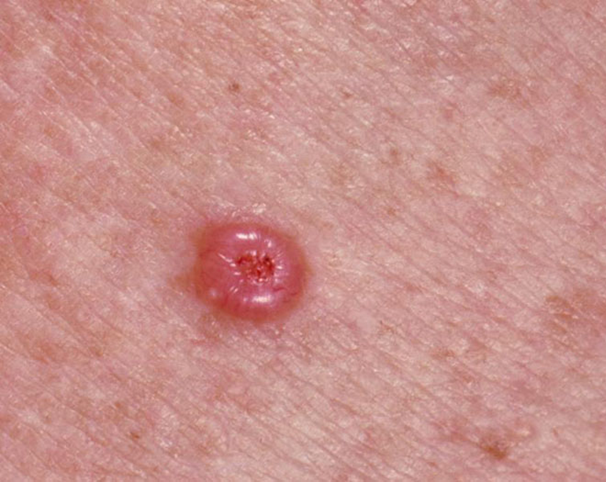
Immagine 02. Basalioma nodulare: da notare le teleangectasie visibili ad occhio nudo, che alla dermatoscopia vengono definite “arboriformi”.
Immagine 03
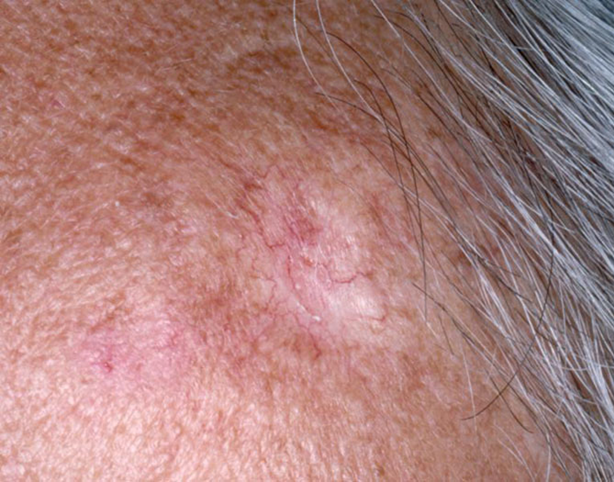
Immagine 03. Basalioma sclerodermiforme, che si presenta come una placca indurita biancastra, di aspetto simil-cicatriziale, solcata da fini teleangectasie.
Immagine 04
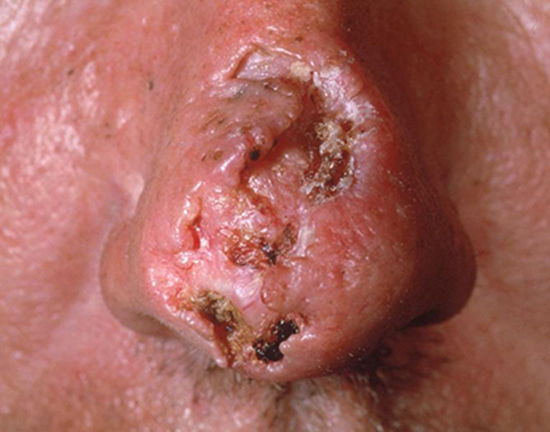
Immagine 04. Basalioma ulcus rodens del naso, che si presenta come una lesione ulcerata localmente destruente e invasiva; si manifesta tipicamente su naso e orecchie.
Immagine 05
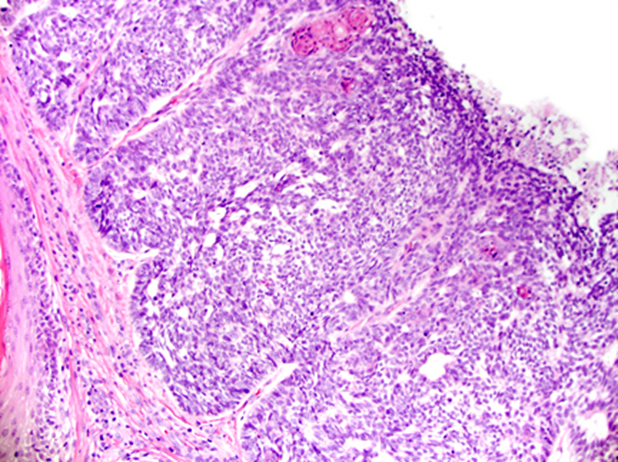
Immagine 05. Esame istologico di carcinoma basocellulare, con proliferazione dermica di cellule ad aspetto “basale” con moderati segni di atipia e perdita dell’architettura degli strati cutanei.