Dettagli
- Blocco Atrioventricolare
- Eziologia
- Classificazione blocchi AV e clinica
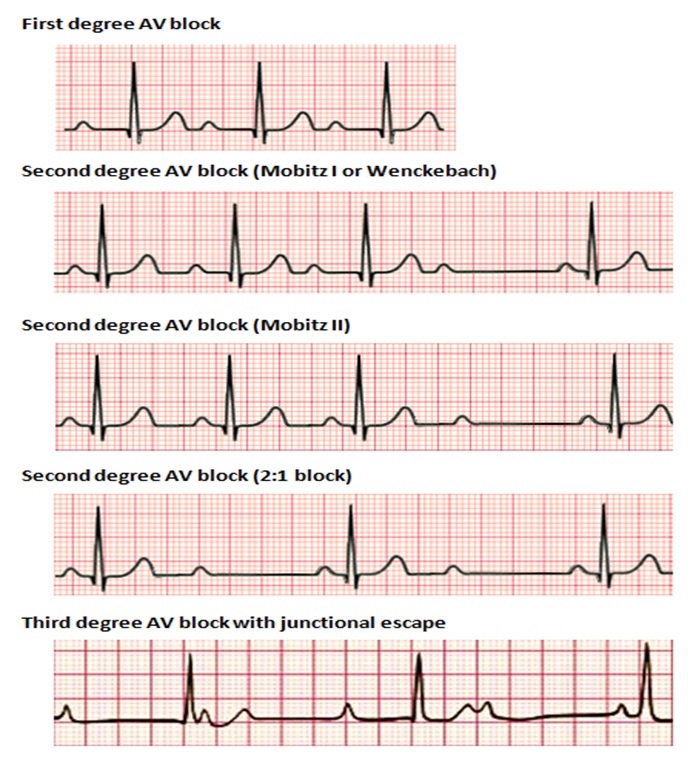
- Blocco AV di primo grado
- Blocco AV di secondo grado
- Blocco AV di terzo grado
Blocco Atrio Ventricolare
Fibrillazione atriale
Parole chiave: blocco atrio-ventricolare, BAV, atrioventricolare, bradicardia
Blocco Atrioventricolare
Il blocco AV consiste in un ritardo o in una interruzione della conduzione tra atri e ventricoli.
Eziologia
Un blocco AV può verificarsi per diverse ragioni, funzionali od organiche, intrinseche ed estrinseche:
- autonomiche: ipersensibilità seno carotideo, stimolazione vaso-vagale, sindrome da tosse e minzione;
- metaboliche/endocrine: iperkaliemmia, ipermagnesemia, ipotiroidismo, insufficienza surrenalica;
- farmaci: beta bloccanti, calcio antagonisti, digitale, adenosina, litio, antiaritmici classe I e III;
- Infettive: endocardite, malattia di Lyme, malattia di Chagas, sifilide, tubercolosi, difterite, toxoplasmosi;
- genetiche/congenite: SLE materno, distrofia miotonica, sindrome Kearns-Sayre, difetti cardiaci congeniti;
- infiammatorie: SLE, AR, sclerodermia;
- infiltrative: amiloidosi, sarcoidosi, emocromatosi;
- neoplastiche: linfoma, mesotelioma, melanoma;
- degenerative: malattia di Lev, malattia di Lenegre;
- IMA;
- fibrosi idiopatica del sistema di conduzione;
- post chirurgica o post RT;
Classificazione blocchi AV e clinica
Il blocco AV si classifica in tre gradi, in funzione della sua gravità. In casi selezionati, un esame elettrofisiologico può fornire informazioni più precise sulla localizzazione del blocco di conduzione.
Blocco AV di primo grado
Blocco AV I grado, si caratterizza per un intervallo PR prolungato (> 0.20 s). Il nodo SA produce un normale impulso elettrico che viaggia attraverso gli atri e nel nodo AV dove si blocca. Tale blocco e’ generalmente asintomatico e causato da un aumento del tomo vagale o da farmaci come i beta bloccanti.
Blocco AV di secondo grado
Ci sono 2 classi di blocco AV di secondo grado:
- blocco AV II grado Mobitz I (Wenckebach): progressivo allungamento intervallo PR fino a che un impulso non viene condotto (cioè è presente un onda P senza il corrispondente QRS), poi la sequenza ricomincia. E’ causato solitamente da un eccesso del tono parasimpatico sul nodo AV. Secondo le linee guida attuali l’impianto di un pacemaker definitivo e’ indicato se il paziente presenta sintomi o se si tratta di un blocco infra-hissiano, anche con paziente asintomatico. Invece, nei blocci sopra-hissiani asintomatici si deve considerare individualmente l’impianto di un pacemaker, soprattutto in pazienti anziani.
- blocco AV II grado Mobitz II: non vi è allungamento progressivo PR (che ha lunghezza fissa), ma vi sono onde P non condotte spesso con pattern 2:1, 3:1 o 4:1. Spesso si manifesta con astenia, dispnea, sintomatologia vertiginosa o sincope. Tendenzialmente evolve in blocco completo (BAV di terzo grado) e richiede un monitoraggio attento e un pacemaker.
| PR | LOCALIZZAZIONE | ASSOCAZIONE | PROGNOSI | |
| MOBITZ I | Allungamento Progressivo | Nodo AV | IMA inferiore Farmaci | Buona, reversibile |
| MOBITZ II | Costante | His-Purkinje | IMA anteriore | Andamento progressivo, richiede pacemaker |
Blocco AV di terzo grado
- Blocco AV III grado o completo: l’attività atriale non è trasmessa ai ventricoli e vi è dissociazione AV. Onde P e complessi QRS hanno il loro ritmo regolare ma non hanno alcuna relazione reciproca. Sempre sintomatico, può causare bradicardia anche letale e pertanto richiede intervento in acuto. Il trattamento consiste nell’impianto di un pacemaker.
Fonte: https://en.wikipedia.org/wiki/Atrioventricular_block#/media/File:Heart_block.png – CC BY-SA 4.0

Mobitz type I second-degree AV block. Note the progressive prolongation of PR interval before a P wave fails to conduct to ventricle

Mobitz type II second-degree AV block. Intermittently P wave fails to conduct, but not preceded by prolongation of PR interval.

Complete heart block. This condition is easily identified by PP association, RR association, PR dissociation and atrial rate exceeding the ventricular rate
Fonte: Abhilash SP, Dinesh Choudhary, Narayanan Namboodiri. Congenital Heart Blocks and Bradyarrhythmias. A Comprehensive approach to Congenital Heart diseases. Jaypee 2013:870-876 (ISBN 978-93-5090-267-7)
Trattamento
E’ essenziale l’identificazione e trattamento eventuali patologie sottostanti. Le condizioni reversibili non necessitano di un pacemaker permanente. Includono:
- Incremento del tono vagale;
- Infezioni (miocarditi, endocarditi);
- Squilibri elettrolitici (beta-bloccanti, bloccanti dei canali del calcio);
Pazienti sintomatici con instabilità emodinamica potrebbero richiedere: atropina ev, in caso di arresto cardiaco epinefrina ev, per il supporto al circolo si possono utilizzare anche dobutamina e isoproterenolo e pacing temporaneo.
L’impianto PM e’ invece richiesto per:
- Bradicardia sintomatica o pause > 3”;
- Blocco AV II grado Mobitz I solo se sintomatici o se blocco infrahissiano;
- Blocco II grado Mobitz II;
- Blocco III grado.
Bibliografia
Harrison, Principi di Medicina Interna, 17a edizione
Harrison’s manual of medicine, 19th editionHurst’s The Heart, 14th edition