Dettagli
- Definizione
- Immagine 01
- Immagine 02
- Immagine 03
- Epidemiologia
- Eziologia e patogenesi
- Immagine 04
- Anamnesi ed Esame Obiettivo
- Immagine 05
- Diagnosi
- Trattamento
05.01 – Tinea Corporis
Definizione
- La Tinea corporis è un’infezione cutanea fungina superficiale che interessa il tronco, gli arti o il viso.
- Nello specifico si tratta di una dermatofitosi, ovvero un’infezione fungina che interessa la porzione cheratinizzata di cute e annessi (capelli e unghie).
- È anche comunemente conosciuta come:
- tigna;
- tinea dei gladiatori (l’infezione dermatofitica colpisce infatti i lottatori).
- Può essere associata a un’infezione da tinea di altre parti del corpo, compresa la tinea pedis, la tinea cruris o la tinea capitis.
- Esistono diversi tipi di dermatofitosi:
- la tinea capitis, chiamata anche tigna del cuoio capelluto/dei capelli, tinea tonsurans, herpes tonsurans;
- la tinea barbae, chiamata anche tigna della barba, tinea sycosis, prurito del barbiere;
- la tinea corporis, chiamata anche tigna del corpo;
- la tinea cruris, chiamata anche tigna dell’inguine, eczema marginatum, jock itch, gym itch;
- la tinea faciale o tinea faciei, quando l’infezione colpisce il viso;
- la tinea manuum (infezione fungina superficiale della mano);
- la tinea pedis, chiamata anche tigna del piede, piede d’atleta;
- l’onicomicosi dermatofitica, chiamata anche tigna dell’unghia o tinea unguium.
- La tinea versicolor, chiamata anche pityriasis versicolor, non è una dermatofitosi, ma è un’infezione fungina superficiale causata da una forma di lievito della specie Malassezia (precedentemente chiamato Pityrosporum).
Immagine 01
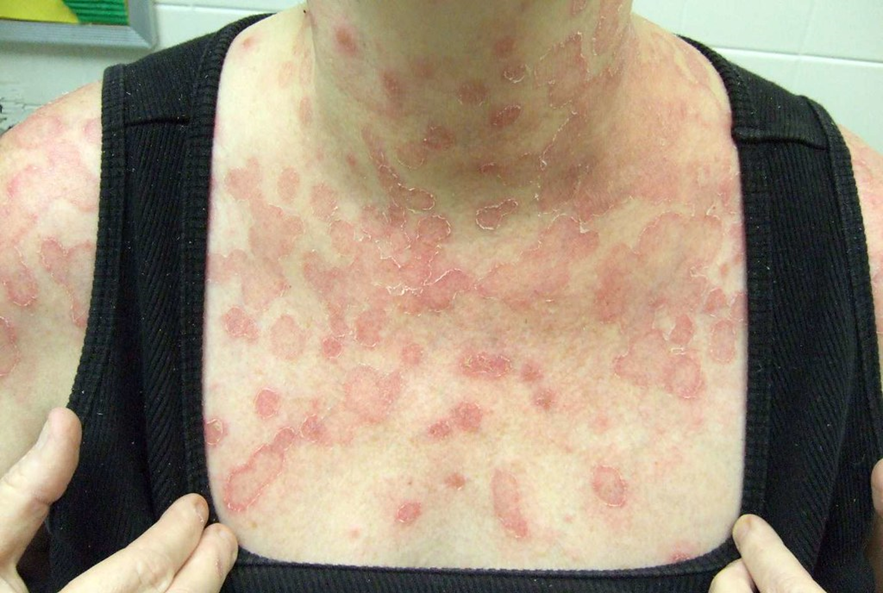
Immagine 01. Tinea Corporis diffusa a livello del tronco e degli arti.
Immagine 02
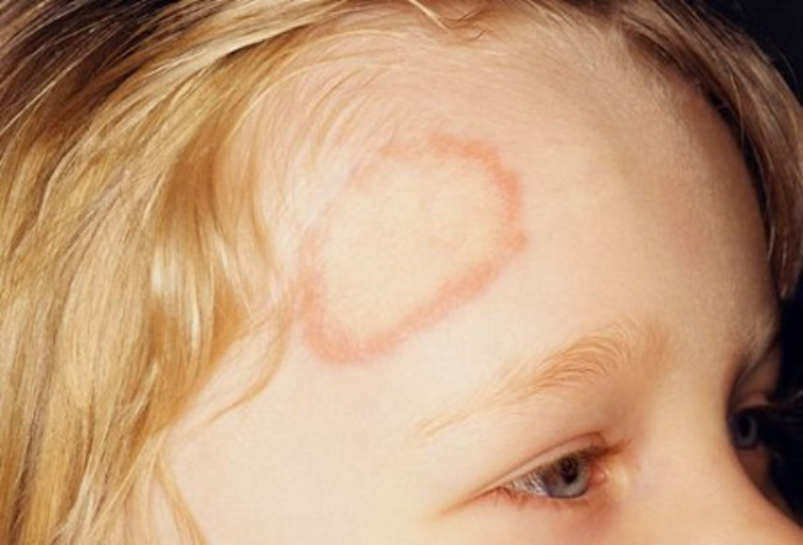
Immagine 02. Tinea faciale.
Immagine 03
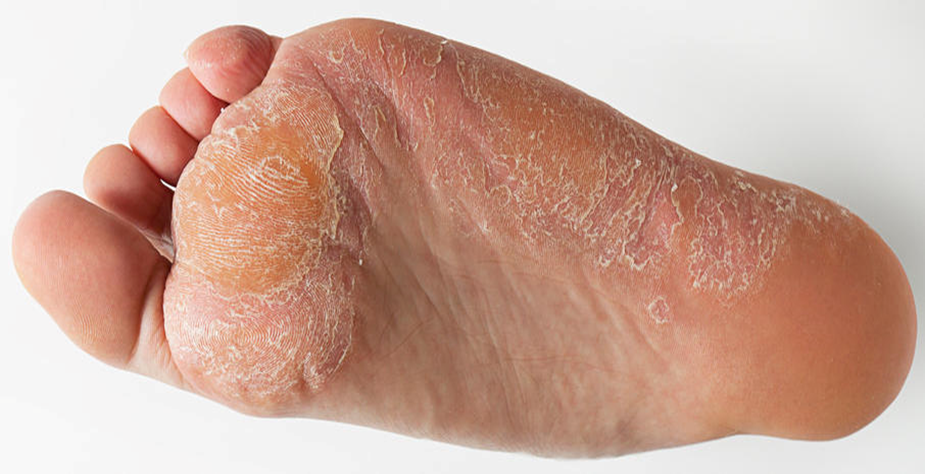
Immagine 03.Tinea pedis o piede d’atleta.
Epidemiologia
Incidenza/Prevalenza
- Nella popolazione degli Stati Uniti si registra un’incidenza del 10%-20% nel corso della vita.
- In uno studio su 29 lottatori delle scuole superiori si è evidenziata una prevalenza del 24%.
- La prevalenza di dermatofitosi in India si attesta tra il 36,6% e il 78,4%.
Probabili fattori di rischio
- Ambienti caldi e umidi.
- Il contatto con:
- i soggetti infetti;
- gli animali infetti, in particolare animali domestici, compresi cani e gatti (Microsporumè una causa frequente di specie zoofile di dermatofitosi);
- l’esposizione al suolo o ai fomiti contaminati, come gli abiti, la biancheria da letto, i tappetini sportivi e i mobili.
- La storia di, o contatto con, tinea pedis, tinea capitis, tinea cruris.
- Le esposizioni professionali come gli alloggi militari o le esposizioni durante le attivià ricreative come la lotta, le palestre, gli spogliatoi.
- Alcune condizioni di immunocompromissione, compresi Diabete Mellito, Linfoma, sindrome di Cushing, età avanzata o altre cause di immunocompromissione.
- Il rischio di trasmissione è basato su una revisione sistematica della letteratura:
- il rischio di trasmissione tra i soggetti appartentenenti alla stessa famiglia è di grado moderato (10%-30%);
- vi è un basso rischio di trasmissione (< 10%) nelle scuole: infatti non viene raccomandato alcun periodo di esclusione dalla scuola, ma questo dato è basato su prove limitate (l’esclusione non è richiesta perché si tratta generalmente di una malattia di gravità lieve nell’infanzia).
- i lottatori infetti invece potrebbero doversi astenere dalla lotta per una settimana;
- il periodo di incubazione sembra essere di 2-4 settimane, ma questo dato è basato su prove limitate.
Eziologia e patogenesi
Eziologia
- I dermatofiti sono gli organismi fungini infettivi che rappreentano la causa della tinea corporis e comprendono 3 generi:
- Trichophyton;
- Microsporum;
- Epidermophyton.
- Nello specifico, Trichophytonrubrumè la causa più comune di tinea corporis in tutto il mondo.
- Microsporum canisè la tinea più comune causata da specie zoofile e trasmessa ai bambini da animali domestici.
- Trichophyton mentagrophytes e Microsporum audouiniisono cause frequenti di dermatofitosi in alcune parti dell’India.
- La tinea imbricata, causata da Trichophyton concentricum, è rara negli Stati Uniti, ma è endemica nel Pacifico meridionale e nel Centro-Sud dell’America.
- Microsporum gypseum, che si trova tipicamente nel suolo o sugli animali, è stato definito la causa di tinea corporis, in uomo di 32 anni con un topo da compagnia.
Patogenesi
- I miceti, giunti sulla cute e superate le barriere superficiali, iniziano a penetrare in profondità con modalità prevalentemente meccanica. Le ife miceliali proliferiranti si fanno strada tra cellula e cellula e solo in minima parte penetrano all’interno delle singole cellule cornee. Il parassitamento epidermico può mantenersi solo in funzione di un equilibrio dinamico che si instaura tra il ritmo di penetrazione invasiva dei dermatofiti e il fisiologico ritmo di desquamazione dello strato corneo della cute.
- Il fungo è quindi tipicamente confinato allo strato cheratinizzato superficiale della cute.
Immagine 04
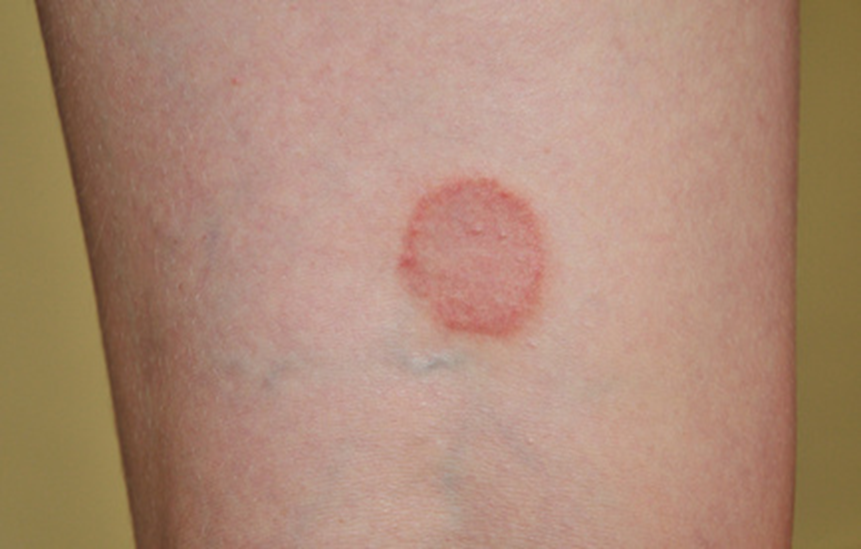
Immagine 04. Tinea Corporis. Si osserva la tipica lesione anulare con bordo elevato rispetto al piano cutaneo e leggera risoluzione centrale. Inoltre si osservano delle piccolissime pustole.
Anamnesi ed Esame Obiettivo
- L’eruzione cutanea interessa caratteristicamente le superfici cutanee di tronco, arti o viso. In particolare:
- le lesioni possono essere rosse, squamose e pruriginose;
- ci può essere una singola lesione o ci possono essere lesioni multiple solitamente circoscitte a limitati tratti della cute, talvolta anche in distretti poco accessibili.
Anamnesi Patologica remota
- Il soggetto affetto può avere una storia di immunocompromissione.
Esame obiettivo
Cute
- L’infezione dermatofitica dell’epidermide si manifesta con lesioni cutanee che, pur essendo sostanzialmente uniformi nelle loro espressioni fondamenteali, presentano una vasta gamma di varianti morfologiche che vanno dalla semplice presenza di un lieve eritema con desquamazione a una grave infiammazione.
- L’infezione cutanea si manifesta inizialmente con una piccola chiazza discoide eritemato-desquamativa che tende a estendersi in modo centrifugo. Poco tempo dopo la lesione tende ad assumere la forma tipica anulare, dalle seguenti caratteristiche:
- un diametro di 1-5 centimetri;
- i margini della lesione sono netti, lievemente rilievati rispetto al piano cutaneo, più arrossati e desquamanti rispetto al centro della lesione;
- la lesione tende a risolversi al centro e ad estendersi centrifugamente.
- Altre lesioni occasionalmente riscontrate sono:
- le papule eritematose;
- le lesioni arcuate;
- le pustole;
- le croste;
- le lesioni come papule e placche eritematose e desquamanti su testa, collo e braccia che possono essere viste in pazienti con tinea corporis gladiatorum;
- l’iper-/ipo-pigmentazione post-infiammatoria;
- la reazione dermatofitica, che è una reazione di ipersensibilità in cui si ha un’eruzione cutanea che compare su un’area del corpo diversa da quella in cui l’infezione era iniziata;
- il Granuloma di Majocchi (infiammazione granulomatosa perifollicolare), che può apparire come papule e noduli, isolati o sul bordo attivo di placche eritematose.
- Il coinvolgimento del tessuto mucoso di solito esclude la dermatofitosi.
Immagine 05
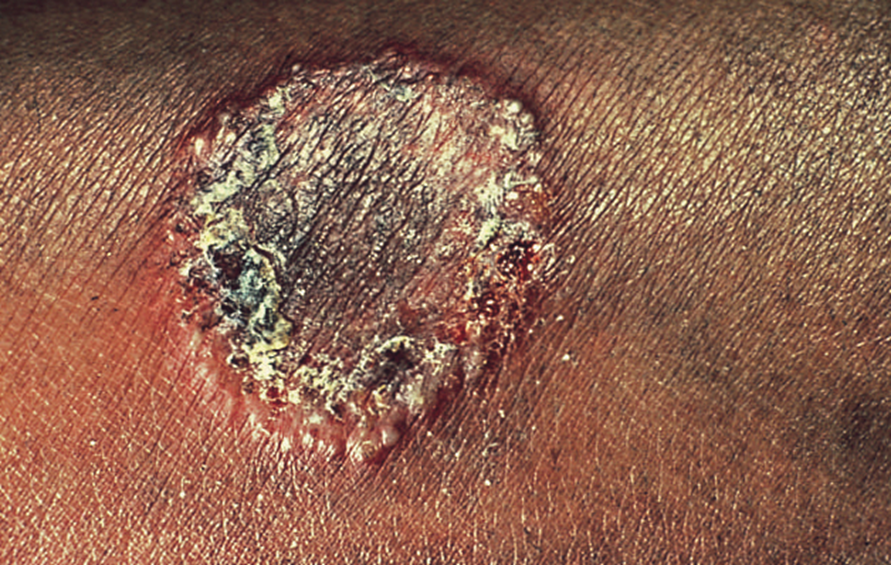
Immagine 05. Tinea Corporis con iperpigmentazione centrale.
Diagnosi
- La diagnosi viene spesso fatta clinicamente basandosi sulla presenza della tipica lesione anulare sulle superfici cutanee.
Panoramica dei test
- L’esame microscopico può essere utile quando la diagnosi, basata su anamnesi e esame obiettivo, è incerta. Nello specifico si tratta di un esame che prevede:
- Il raschiamento della cute a livello del bordo della lesione, se possibile, poiché la maggiore concentrazione di ife si ha tipicamente sul bordo attivo della lesione;
- il trattamento del campione biologico prelevato con idrossido di Potassio (KOH);
- la valutazione al microscopio per ricercare la presenza di ife.
- La coltura non è solitamente necessaria per la diagnosi ma può essere utile qualora si dovesse prendere in considerazione la terapia orale a lungo termine o se il trattamento standard dovesse fallire.
- La biopsia cutanea con colorazione PAS (periodic acid-Schiff) può essere raramente indicata per lesioni atipiche o persistenti.
Trattamento
- Bisogna consigliare al paziente di mantenere l’area interessata asciutta.
- Gli antimicotici topici solitamente sono sufficienti per il trattamento della tinea corporis. In particolare è consigliato:
- in generale l’applicazione del farmaco topico sulla lesione e sui 2 cm di cute sana circostante, 1-2 volte al giorno per circa 14 giorni o fino a 1 settimana dopo la scomparsa della lesione, salvo diversa indicazione;
- per gli adulti e gli adolescenti, l’utilizzo di un antimicotico topico, a scelta tra:
- la butenafina all’1% (Mentax, nome commerciale del farmaco su prescrizione,o Lotrimin Ultra, nome commerciale del farmaco da banco), crema da usare una volta al giorno per 2 settimane (approvato dalla FDA in soggetti di età ≥ 12 anni);
- il ciclopirox allo 0,77% (nome commerciale Loprox), da usare due volte al giorno per 4 settimane (approvato dalla FDA per pazienti di età ≥ 16 anni);
- il clotrimazolo all’1% (nome commerciale Lotrimin AF, disponibile come crema o soluzione), da usare due volte al giorno per 4 settimane;
- l’econazolo all’1% (nome commerciale Spectazolo, disponibile come crema o schiuma), da usare una volta al giorno per 2 settimane;
- il ketoconazolo al 2% (nome commerciale Nizoral), crema da usare una volta al giorno per 2 settimane;
- la naftifina all’ 1% (in Italia venduto con il nome commerciale di Suadian), crema da usare una volta al giorno (due volte al giorno per il gel) per 4 settimane oppure esiste in commercio la crema al 2% da usare una volta al giorno per 2 settimane;
- il sertaconazolo al 2% (nome commerciale Ertaczo), crema da usare due volte al giorno (approvato dalla FDA per la tinea pedis per pazienti di età ≥ 12 anni);
- il sulconazolo all’1% (nome commerciale Exelderm, disponibile come crema o soluzione), da usare 1-2 volte al giorno per almeno 3 settimane;
- la terbinafina all’1% (nome commerciale Lamisil AT, disponibile come crema, gel o spray), da usare una volta al giorno per almeno 1 settimana (approvato dalla FDA in soggetti di età ≥ 12 anni);
- per gli adulti e i bambini, l’utilizzo di un antimicotico topico, a scelta tra:
- il luliconazolo all’1% (nome commerciale Luzu), crema da utilizzare una volta al giorno per 1 settimana (approvato dalla FDA per bambini di età ≥ 2 anni);
- il nitrato di miconazolo (disponibile come crema, unguento, polvere, spray o tintura al 2%), da utilizzare due volte al giorno (approvato dalla FDA per pazienti di età ≥ 2 anni);
- la naftifina al 2%, crema da utilizzare una volta al giorno per 2 settimane (approvato dalla FDA per bambini di età ≥ 2 anni);
- l’oxiconazolo 1% (nome commerciale Oxistat, disponibile come crema o lozione), da usare 1-2 volte al giorno per 2 settimane;
- il tolnaftato all’1% (nomi commerciali Aftate e Tinactin, farmaci da banco), disponibile come spray, polvere, crema o soluzione, da usare due volte al giorno (approvato dalla FDA per pazienti di età ≥ 2 anni).
- L’aggiunta di agenti cheratolitici, come l’acido glicolico, l’acido lattico o l’urea può aiutare a ridurre l’ipercheratosi, se presente.
- Bisogna considerare gli antimicotici orali se l’infezione è estesa.